
Bei Mia* und Rebecca wurde PCOS diagnostiziert. So wie weltweit bei 8 bis 13 Prozent der Frauen im gebärfähigen Alter. Das macht PCOS zur häufigsten Hormonstörung. Das Wissen darüber ist vergleichsweise dürftig. Woran liegt das?
Im Sommer meidet Rebecca kurze Kleidung. Die 25-Jährige schwitzt zwar, was ihr unangenehm ist, aber noch unangenehmer ist ihr ihre Behaarung. Sie rasiert sich oft und ihre Haut reagiert gereizt auf die Klingen, die zu oft über die gleichen Stellen fahren. Es müsse an den Genen liegen, hat sie lange gedacht. Auch bei anderen Frauen in der Familie fiel ihr eine stärkere Behaarung auf. Den Begriff PCOS hörte Rebecca zum ersten Mal bei einem Beratungstermin im Laserstudio. Beim Blick auf ihre Beine hieß es dort, die Haare seien sehr dunkel und stark – sie solle das abchecken lassen. Es könnte PCOS sein.
Die häufigste Hormonstörung unter Frauen
Anfang des Jahres wurde der Verdacht auf PCOS von ihrer Frauenärztin bestätigt. PCOS steht für Polyzystisches Ovarialsyndrom und ist die häufigste Hormonstörung bei Frauen von 14 bis 49 Jahren. Schätzungen gehen davon aus, dass 8 bis 13 Prozent der Frauen weltweit betroffen sind. Nach den seit 2003 gültigen Rotterdam-Kriterien wären es sogar 20 Prozent. Im Schnitt jede fünfte Frau.

Ein Teil von ihnen leidet wie Rebecca unter dem Symptom der vermehrten und starken Behaarung – auf der Oberlippe, am Kinn, auf dem Rücken und im Intimbereich. Gleichzeitig fallen parallel dazu häufig die Haare auf dem Kopf aus. Bei einem Großteil lassen sich diese körperlichen Merkmale bei einer Blutuntersuchung erklären. Hier zeigen sich relativ wenige weibliche Hormone und im Vergleich dazu vermehrt männliche Hormone, wie Testosteron.
Wie es dazu kommt und wo die Hormone genau gebildet werden – darauf gibt es noch keine eindeutige Antwort. Die Liste der Symptome, von denen man auf der Website des Bundesministeriums für Gesundheit lesen kann, ist dafür umso länger: Fehlender Eisprung mit Zyklusstörungen, fettige Haut bis hin zur Akne, vermehrte Körperbehaarung, dünne Haare, schnelle Gewichtszunahmen sowie eine gestörte Regulation des Blutzuckerspiegels (Insulinresistenz). 40 Prozent der Betroffenen sind übergewichtig.
Neben körperlichen können auch psychische Symptome auftreten: Eine Studie der Birmingham Medical School hat festgestellt, dass es mit PCOS um 77 Prozent wahrscheinlicher ist, Angstzustände zu entwickeln. Auch die Wahrscheinlichkeit einer Essstörung steigt um 53 Prozent. Das Risiko, eine Depression zu entwickeln, ist im Vergleich mit Nicht-Betroffenen doppelt so hoch.
Schwarze Perlenschnur auf dem Ultraschall
Anfang 2022 hatte Mia, 22, den Vorstellungstermin bei ihrer aktuellen Frauenärztin. Hier wollte sie sich eigentlich zur Kupferspirale beraten lassen. Mias Frauenärztin machte dafür einen Ultraschall, um ihre Gebärmutter und den Muttermund zu kontrollieren. Recht schnell ging es aber nicht mehr um das Für und Wider einer Kupferspirale, sondern um die kleinen schwarzen Kreise, die sich perlschnurartig in Mias Eierstock aneinanderreihen. Die Ärztin erklärte ihr, was sie sah: Es waren nicht-gesprungene Eizellen, die in den Eibläschen verkümmern.
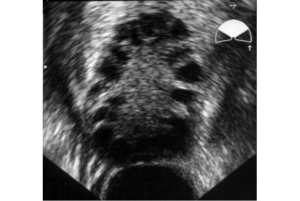
Gleiches ließ sich auch auf Rebeccas Ultraschallbildern feststellen. Denn bei PCOS-Betroffenen komme es in der Follikelphase zu einem Reifungsstopp, heißt es auf der Website der TFP Fertility, einem Verbund mehrerer Kinderwunschkliniken in Dänemark. Wird der Follikel nicht zur Eizelle, kann kein Eisprung stattfinden. Schwanger zu werden und eine regelmäßige Periode – für einen Teil der Betroffenen könne das schwieriger sein. In manchen Fällen bleibe die Periode sogar ganz aus und wird so zu einem gesundheitlichen Problem, erklärt Dr. Susanne Hahn. Sie führt eine Gemeinschaftspraxis in Düsseldorf und forscht seit mittlerweile zwei Jahrzehnten zum PCO-Syndrom. Blute eine Frau nämlich nicht, könne sich auch die im Zyklus aufgebaute Gebärmutterschleimhaut nicht zurückbilden, so Hahn. Betroffene hätten dadurch ein erhöhtes Risiko an Krebs der Gebärmutterschleimhaut zu erkranken.
Probleme bei der Diagnose
Bei PCOS gibt es kein einheitliches Krankheitsbild. Eine schlanke Patientin mit Zyklusproblemen und schlechtem Hautbild kann genauso von PCOS betroffen sein wie eine übergewichtige Patientin mit Follikeln in den Eierstöcken und vermehrt männlichen Hormonen im Blut. Das Syndrom wird per Ausschlussdiagnose festgestellt. Ärzt*innen wie Dr. Hahn müssen daher sichergehen, dass sich hinter den Symptomen der Patientin nicht doch eine andere Erkrankung verbirgt. Schätzungen des Bundesministeriums für Gesundheit gehen davon aus, dass das Syndrom bei 70 Prozent der Betroffenen unentdeckt bleibt.
Was es zusätzlich erschwert: Betroffenen wird oft nicht geglaubt. Sie erzählen, dass ihre Symptome von Ärzt*innen zum Teil nicht ernst genommen wurden. Auch Rebeccas Frauenärztin meinte, dass das alles nicht dramatisch sei. Die Follikel würden schon von allein weniger.
Die Periode kommt „lottomäßig“
Bei einem funktionierenden Zyklus denkt Mia an ihre Biologie-Schulbücher zurück. Dort habe sie gelernt, dass der gesamte Ablauf zwischen 28 und 30 Tage andauern würde. 32 Tage würde der Schulbuch-Zyklus auch noch okay finden. Für Mia gibt es solche Verspätungen nicht, da es keine Regelmäßigkeit gibt: „Ich habe manchmal das Gefühl, mein Körper ist mir ein bisschen fremd, weil ich nicht weiß, wie er funktioniert. Ich würde ihn gerne verstehen, aber es gibt keine richtige Struktur.“
Mia kann nur sagen, dass ihre Periode „lottomäßig“ und hochgeschätzt alle paar Monate mal kommt. Wer weiß, wann die nächste Menstruation ansteht, kann sich darauf einstellen, dass Körper und Emotionen sich anders verhalten. Dieses Wissen fehlt Mia. Sie wünscht sich einen Körper, zu dem sie wieder eine Verbindung spürt. Vor der Pubertät war das zuletzt der Fall. „Da kam der Stein ins Rollen“, stellt sie resigniert fest.
Das Gefühl, weniger weiblich zu sein
Keinen regelmäßigen Zyklus zu haben, lasse Betroffene auch an der eigenen Weiblichkeit zweifeln: „Nicht nur die vermehrte Körperbehaarung führt dazu, dass Betroffene sich nicht als vollwertige Frau sehen“, erklärt Dr. Susanne Hahn. Sie spricht von einer Studie, die sie mit dem Institut für Medizinische Psychologie des Universitätsklinikum Essen gemacht hat. Befragt wurden Frauen mit und ohne PCOS.
Das Ergebnis: Frauen mit dem Syndrom bewerten sich im Durchschnitt als weniger sexuell attraktiv und finden es schwieriger, Kontakte zu schließen. Ein Teil der Betroffenen müsse sich zweimal am Tag rasieren – ansonsten sei bereits am Nachmittag ein Bartschatten zu sehen. Wenn es dann keinen Rückzugsort zum Rasieren gibt, fahren die Frauen lieber nach Hause als mit den Kolleg*innen noch ein Feierabendbier zu trinken, erzählt Hahn. Die Scham, dass jemanden etwas auffalle, sei zu groß.
Erschwerter Kinderwunsch
Dr. Heinz-Jürgen Voß hat seit 2014 die Professur „Sexualwissenschaft und Sexuelle Bildung“ an der Hochschule Merseburg inne. Er beschäftigt sich mit Themen der geschlechtlichen und sexuellen Selbstbestimmung. Gerade in einer Gesellschaft, die so auf Fortpflanzung aus sei, sei es besonders schwer, wenn der eigene Körper dahingehend nicht funktioniere, erklärt er. Alle Geschlechter könnten darunter leiden – Frauen potenziell aber noch mehr.

Eigentlich hatte Mia nicht geplant, Kinder zu bekommen. Für sie war es eine Entscheidung, die erst in einigen Jahren relevant werden würde. Sie beschloss: Anfang 20 war noch nicht der richtige Zeitpunkt dafür. Mit der Diagnose wurde die Frage schlagartig in die Gegenwart geholt und meldet sich nun immer mal wieder bei ihr. Das Gespräch mit der Frauenärztin vor anderthalb Jahren hat bei Mia den Eindruck hinterlassen, dass es für sie schwieriger sein wird, Kinder zu bekommen. „Das war dann schon heftig, dass ich gerade mal 21 bin und ich mich mit meiner Fruchtbarkeit beschäftigen muss“, erinnert sie sich.
Sätze wie diese können traumatisch für Betroffene sein, weiß Dr. Annette Bachmann. Sie ist Leiterin des Kinderwunschzentrums am Universitätsklinikum Frankfurt: „Unabhängig davon ob aktuell ein Kinderwunsch besteht oder nicht, ist es für jede PCOS-Patientin wichtig zu wissen, dass sie genauso viele Kinder haben kann wie jede andere Frau ihres Alters auch.“ Es stimme schon, dass PCOS-Betroffene es zum Teil schwieriger haben, schwanger zu werden. „Bei meinen Patientinnen verwende ich manchmal das Bild eines Orchesters, in dem alle durcheinander spielen“, erzählt Bachmann. Bei einem fehlenden oder seltenen Eisprung könne aber mit Medikamenten nachgeholfen werden. Eine Schwangerschaft sei so möglich.
Behandlung nach Symptomatik
In einer Infobroschüre des Universitätsklinikum Essen sind auf über acht Seiten die verschiedenen Therapieoptionen bei PCOS aufgelistet. Für jedes Symptom gibt es andere Behandlungsempfehlungen. Wenn sie das Syndrom diagnostizieren, versuchen Susanne Hahn und Annette Bachmann herauszufinden, was am meisten belastet. Dass etwas getan werden kann, sei dabei wichtig zu kommunizieren, erzählt Hahn aus Erfahrung: „Viele der Frauen werden in die Schublade gesteckt, dass sie einfach zu viel essen würden und ihr Gewicht deshalb so hoch sei. Dabei ist das Gewichtsproblem ein Teil der PCOS-Erkrankung.“ Medikamentös und mit einer Optimierung des Lebensstils könne diesen Frauen geholfen werden. Betroffene würden aber ohnehin oftmals die Ernährungsempfehlungen beachten und Sport treiben, merkt Hahn an.

Für Mia war die Zeit nach der Diagnose enttäuschend. Genau wie Rebecca bekam sie von ihrer Frauenärztin Mönchspfeffer verschrieben. Ihre Periode wurde dadurch nicht regelmäßiger. Danach gab es keinen Plan B. Auf eine weitere Ultraschall-Untersuchung verzichtete ihre Ärztin. Hat sich die Lage verbessert oder verschlechtert? Mia hat keine Ahnung. Das Ultraschallbild hätte sie ohnehin 50 Euro gekostet. Krankenkassen übernehmen bis auf die Pille keine der Therapieoptionen bei PCOS.
Es fehlt an Forschung
Dr. Annette Bachmann öffnet eine Powerpoint des Uniklinikums Frankfurts. Eine Slideshow beginnt, in der ein Körper mit zahlreichen Markierungen versehen wurde. Sie deuten mögliche Auslöseherde des Syndroms an. Mehr als 40 Gen-Orte sind mittlerweile bekannt, die mit der Ausprägung von PCOS bei Betroffenen zusammenhängen. Daneben gebe es vage genetische Hinweise, dass das Syndrom innerhalb einer Familie gehäuft auftritt und auch Umweltfaktoren wie Ernährung, Bewegung und Gewicht eine Rolle spielen. Das eine entscheidende Gen konnte nach fast 90 Jahren Kenntnis des Syndroms noch nicht „dingfest“ gemacht werden, so Hahn.
Bei der Frage nach Forschungsgeld muss Susanne Hahn kurz auflachen. Sie wisse von keinem Geld, das die Bundesregierung oder die Krankenkassen aktuell in die Forschung stecken wollen. Bei Endometriose sehe das anders aus.
Im Oktober 2022 hat die Bundesregierung rund fünf Millionen Euro für die Endometriose-Forschung beschlossen. Körperliche Schmerzen seien für Außenstehende besser nachvollziehbar: „Eine Frau mit PCO-Syndrom hat keine Schmerzen. Deshalb kann man sich das schwer vorstellen, wie diese Frauen leiden. Es ist ein Krankheitsbild, das wenig greifbar scheint.“
Irgendwie weitermachen
Mias Frauenärztin sagte ihr, dass sie sich wieder melden solle, wenn sie schwanger werden möchte. Aktuell ist sie auf sich allein gestellt. „Ich habe mir dann gedacht: Wenn ich nichts daran ändern kann, dann blende ich es eben aus. Ich habe es ein bisschen aus meinem Kopf verdrängt.“ Manchmal kommt dann aber doch das Bedürfnis bei ihr auf, darüber zu reden. „Zu 100 Prozent“ verstehe sie aber nur eine Freundin, die ebenfalls PCOS hat.
Rebecca hat keine Betroffene in ihrem Bekanntenkreis. Sie würde sich gern in Selbsthilfegruppen austauschen – in ihrem Bundesland gibt es nur leider keine. Aktuell möchte sie aber vor allem die Frauenärztin wechseln. Bei der Vertretung ihrer Frauenärztin hatte sie sich wohlgefühlt. Rebecca möchte dort gerne einen Plan entwickeln, um die Symptome in den Griff zu bekommen. Alle auf einmal, das weiß sie, wäre utopisch. Weniger wäre für sie aber schon einmal ein Anfang.
*Name wurde von der Redaktion geändert.
Beitragsbild: Unsplash/Montage von Imke Rüße




