 Frauen werden durch die Gender Data Gap in der medizinischen Forschung systematisch diskriminiert. Die Gap bezeichnet das Fehlen oder die verzerrte Darstellung von Daten in Studien. Klinische Studien enthalten zum Beispiel überwiegend Daten von Männern. Die Folge: Bei Frauen diagnostizieren Ärzt*innen Krankheiten und Störungen gar nicht oder erst später. Aber auch für Männer hat die Gender Data Gap Folgen.
Frauen werden durch die Gender Data Gap in der medizinischen Forschung systematisch diskriminiert. Die Gap bezeichnet das Fehlen oder die verzerrte Darstellung von Daten in Studien. Klinische Studien enthalten zum Beispiel überwiegend Daten von Männern. Die Folge: Bei Frauen diagnostizieren Ärzt*innen Krankheiten und Störungen gar nicht oder erst später. Aber auch für Männer hat die Gender Data Gap Folgen.
Vermutlich haben Stereotype und Genderklischees bei Christine Bartsch dazu geführt, dass man ihren Autismus jahrelang nicht erkannt hat. Autismus ist eine tiefgreifende Entwicklungsstörung mit einem großen Spektrum: Jede*r Autist*in hat eine individuelle Ausprägung von Symptomen. Allen gemein sind laut der Weltgesundheitsorganisation Schwierigkeiten in der sozialen Kommunikation und eine Vorliebe für wiederholendes Verhalten sowie spezielle Interessen.
Wer bei Autismus sofort an verschrobene Einzelgänger*innen oder extreme Figuren wie Sheldon Cooper aus der Sitcom “The Big Bang Theory” denkt, würde nie auf die Idee kommen, Christine könnte Autistin sein. Im Gegensatz zu Autisten können Autistinnen ihre Symptome besser verbergen. Spezielle Interessen wie Boybands oder Pferde entsprechen oft sozial akzeptierten Geschlechterrollen. Im Vergleich zu außergewöhnlichen Interessen mancher Autisten, wie zum Beispiel Nummernschilder oder Eisenbahnbauteile, fallen Autistinnen und ihre Vorlieben daher nicht als untypisch auf. Außerdem fällt es ihnen leichter, sozial angepasstes Verhalten zu imitieren (Masking).
“Ich bin durch viele Hände gegangen und durch alle Lücken gefallen”, sagt Christine.
13 Jahre in ärztlicher Behandlung, drei Psychiatrie-Aufenthalte und mehr als eine Handvoll Therapeut*innen: Das brauchte es, bis sie endlich als Autistin diagnostiziert wurde. Die 37-Jährige erzählt selbstbewusst über ihre Jugend in der Hip-Hop-Szene, ihre Leidenschaft für Umweltschutz und macht Witze über fiese Schulmädchen. Ob Ärzt*innen ihren Autismus erst so spät diagnostizierten, weil ihr Verhalten nicht zum männlichen Stereotyp passt, ist im Einzelfall kaum nachvollziehbar. Laut dem Konzept des Yentl-Syndroms besteht für Frauen allerdings eine hohe Wahrscheinlichkeit, fehldiagnostiziert zu werden und keine ausreichende Behandlung zu bekommen, solange sie keine männlichen Symptome aufweisen. Viele Annahmen über das Verhalten von Autist*innen basieren nämlich noch immer auf Beobachtungen, die Forscher in den 1940er-Jahren vorwiegend an Jungen gemacht haben. Auffällig waren die Probanden aufgrund sozialer Probleme und einem scheinbaren Unvermögen, Freundschaften zu schließen. Außerdem beschäftigten sie sich intensiv mit speziellen Hobbys. Dass auch Frauen Einzelgängerinnen mit ungewöhnlichen Interessen sein könnten, passte damals schon nicht in das weibliche Rollenbild. Studien über diagnostizierte Autist*innen gehen heute von einer Rate von vier Autisten zu einer Autistin aus. Foscher*innen der University of London kamen bei Tests mit zufälligen Teilnehmer*innen hingegen zu dem Ergebnis, dass doppelt so viele Frauen wie angenommen Kriterien für eine Autismus-Diagnose erfüllen. So bewirkt die Gender Data Gap, dass viele Autistinnen undiagnostiziert bleiben.

Doch nicht nur Frauen leiden in der medizinischen Praxis unter Datenlücken und fehlerhaften Rollenbildern: In der Psychiatrie werden männlichen Patienten deshalb häufig benachteiligt. “Bei Essstörungen sind die ganzen Leitlinien und Behandlungskonzepte zum Beispiel auf weibliche Patientinnen abgestimmt. 25 Prozent der Patient*innen sind aber männlich”, sagt Catherine Gebhard. Sie ist Professorin für kardiovaskuläre Gendermedizin an der Universität Zürich. Gebhard betont, die Gendermedizin sei keine Frauenmedizin. Es sei wichtig, beide Geschlechter hinreichend zu berücksichtigen. “Herzinfarkte als typische Männerkrankheit, Magersucht als typische Frauenkrankheit. Wir sollten von diesen Stereotypen wegkommen”. Um das zu erreichen, brauche es vor allem Kampagnen zur Aufklärung von Ärzt*innen und Patient*innen, damit jeder*r so behandelt wird, wie es am besten für die Person ist.
Tod durch Datenlücke
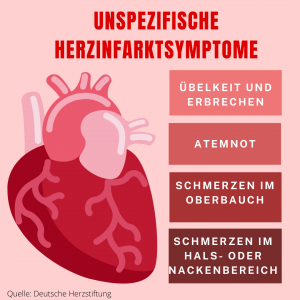
Wenn Patient*innen und Ärzt*innen geschlechtsspezifische Unterschiede zum Beispiel bei Herzinfarkten nicht erkennen, kann das sogar tödlich enden. Im Schnitt dauere es 35 bis 40 Minuten länger als bei Männern, bis eine Frau nach einem Herzinfarkt medizinische Hilfe erhält: “Diese Unterschiede wirken sich natürlich fatal aus, denn mit jeder Minute, die vergeht, gehen Herzmuskelzellen unter und sterben ab”, sagt Gebhard. Grund für die Verzögerung sei, dass Frauen öfter als Männer unspezifische Symptome zeigen, wie zum Beispiel Bauchschmerzen oder Übelkeit, und ihre Beschwerden daher später erkannt würden. Sowohl Patientinnen als auch Ärzt*innen würden bei einem Herzinfarkt nämlich eher das Klischee eines Mannes mit Schmerzen in der linken Brust erwarten.
“Ich habe Schmerzen. Können Sie bitte etwas tun?”
Die jetzt 20-jährige Nicole war 15, als ihr eine Verformung in ihrer Achselhöhle auffiel: “Ich bin dann zuerst mal zu einem Hausarzt gegangen. Der hat mir gesagt: ‚Probier‘ mal ein anderes Deo. Das wird schon nicht so schlimm sein‘.” Doch nach ein paar Monaten begann es, unter ihrer Haut zu schmerzen. “Ein anderer Arzt sagte, ich würde mir die Schmerzen nur einbilden. Und dann meinte er, damit ich mich beruhige, machen wir einen Ultraschall.” Eine Diagnose blieb wieder aus. Nicole begann, an sich selbst zu zweifeln. Erst als sie einer Hautärztin den Huckel unter ihrer Haut zeigte, bekam sie die Diagnose: Sie hatte ein Lipom, einen gutartigen Tumor des Fettgewebes.
Laut einer Studie der University of Pennsylvania aus dem Jahr 2008 erhalten Frauen in Notaufnahmen trotz ähnlich starker Schmerzen seltener Schmerzmittel als Männer und müssen länger auf eine Behandlung warten. Aus einer Studie der University of Maryland geht hervor, dass Ärzt*innen und medizinische Fachkräfte Frauen, die über ihre Schmerzen reden, weniger ernst nehmen als Männer.
Wegen ihrer Schmerzen riet die Hautärztin Nicole, das Lipom von einer*einem Chirurgin*Chirurgen entfernen zu lassen: “Der hat dann überhaupt nichts abgetastet, sondern nur gesagt, dass eine OP nichts bringen würde, weil das Lipom nachwachsen würde.” Der Chirurg hätte ihre Schmerzen nicht ernst genommen, sagt Nicole: “Das war da schon so ein bisschen ‚Ja, Mäuschen, setz dich mal hin. Was haben wir denn? Wo tut es denn weh?‘ und „Dann lass ma‘ das gleich drin. Dann hast‘s halt die Schmerzen, wenn du überhaupt welche hast.‘” Dennoch ließ sich Nicole nicht davon überzeugen, an Phantomschmerzen zu leiden. Schließlich entfernte ein anderer Chirurg das Lipom.
Hormonelle Datenschwankungen
Dass die Gender Data Gap Frauen bei der Behandlung von Schmerzen benachteiligt, zeigt sich bereits, bevor Schmerzmittel zugelassen wurden. Männliche Daten dominieren besonders in klinischen Studien, in denen die Wirkung von Medikamenten untersucht wird. Zurückzuführen ist das auf den Contergan-Skandal in den 1960er-Jahren. Nachdem Schwangere damals das Beruhigungsmittel Contergan eingenommen hatten, brachten sie Kinder mit anatomischen Fehlbildungen zur Welt. Aus Angst davor, so etwas könnte sich wiederholen, schlossen Forscher*innen Frauen lange aus klinischen Studien aus. Obwohl das Arzneimittelgesetz seit 2004 ausreichend Tests an Frauen vorsieht, sind Probandinnen laut Catherine Gebhard in klinischen Studien noch immer unterrepräsentiert. Grund dafür sei die Annahme, dass die Tests an Frauen aufgrund des hormonellen Zyklus zu einer hohen Varibialität führen, also zu einer großen Spannbreite unterschiedlicher Daten: “Höhere Variabilität heißt immer, man muss in den Studien mehr Personen einschließen, um das zu kompensieren. Das kostet natürlich mehr Geld, das dauert länger und das möchte die Industrie natürlich auch nicht haben.”
Ein weiteres Problem sei die Fehlannahme, dass Frauen von bestimmten Erkrankungen weniger betroffen sind. Herzkrankheiten würden zum Beispiel noch immer als typische Männerkrankheit gesehen. Mittlerweile würden in Europa aber mehr Frauen daran sterben. Dies habe dazu geführt, dass Wirkung und Abbau von Medikamenten im weiblichen Körper kaum bekannt sind. Inwieweit die Wirkung in weiblichen Körpern abweicht oder die Dosis angepasst werden muss, stelle sich erst heraus, wenn das Medikament auf dem Markt sei:
“Wir haben quasi die kontrollierte Testung bei Männern und hinterher die unkontrollierte Testung bei Frauen”, sagt Gebhard.
Frauen, die die oft unwirksamen Medikamente oder eine zu hohe Dosis einnehmen würden, wüssten häufig nichts davon. Wichtig sei vor allem, dass diejenigen transparenter arbeiten, die die Studien durchführen: “Es kann ja sein, dass man herausfindet, dass ein Wirkstoff bei Frauen nicht wirkt, aber dann muss man das auch berichten”.
Auch männliche Ratten werden mehr berücksichtigt
Die Diskriminierung von Frauen in der medizinischen Forschung beginnt sogar bereits vor Beginn der klinischen Studien am Menschen. Das erste Versuchstier, an dem Medikamente getestet werden, ist männlich. Nur zehn Prozent aller Tierversuche werden an weiblichen Ratten unternommen. Grund dafür sind auch hier Hormonschwankungen während des weiblichen Zyklus. Durch den Verzicht auf weibliche Versuchstiere soll eine höhere Variabilität der Daten und somit aufwendigere Studien vermieden werden. Ein Paradox, wenn man bedenkt, dass Frauen die Medikamente später während ihres Zyklus einnehmen. Die Tatsache, dass Männer die Medizin nach wie vor dominieren, begünstige die Ungleichbehandlung, sagt Gebhard. “Männer schreiben die Leitlinien, Männer sitzen in den medizinischen Zeitschriften im Editorial Board, Männer sind Klinikdirektoren und das ist sicher nur ein Aspekt.” Wichtig sei, dass sich die Patientinnen auch selbst über genderspezifische Symptome informieren. Außerdem müssten die geschlechtsspezifischen Unterschiede von Patient*innen stärker in die Ausbildung angehender Ärzt*innen integriert werden, um die Data Gap anzugleichen.
Beitragsbild: Unsplash/christina-victoria-craft




